| 朱骥, 肿瘤放射治疗学博士, 复旦大学附属肿瘤医院放射治疗科副主任医师、副教授、硕士研究生导师, 复旦大学附属肿瘤医院临床统计中心主任、伦理委员会委员。美国MD Anderson肿瘤中心访问学者。中国临床肿瘤学会青年专家委员会委员, 中国抗癌协会大肠癌专业委员会青年委员、放射治疗学组委员兼秘书, 上海市医学会肿瘤学分会胃肠肿瘤学组委员, 中华医学会临床流行病分会循证医学学组委员, 上海市医学会临床流行病分会青年委员。中国医师协会肿瘤规范化培训工作委员会结直肠专家组成员。在国内外学术杂志上发表了学术论文30余篇, 其中SCI收录的学术论文10余篇。研究方向为恶性肿瘤的临床治疗及基础研究, 特别是消化道肿瘤的放疗、化疗及靶向治疗。 |
Morris EJA, Rutter MD, Finan PJ, et al. Post-colonoscopy colorectal cancer (PCCRC) rates vary considerably depending on the method used to calculate them: A retrospective observational population-based study of PCCRC in the English National Health Service[J]. Gut, 2015, 64(8): 1248-1256.
2b。
目前结肠镜检查是大肠癌筛查的重要方式, 但在结肠镜检查中, 常常存在大肠息肉甚至是早期大肠癌漏诊的情况, 有相当比例的人群结肠镜检查为阴性, 但随后不久即被诊断为大肠癌, 这种情况被称为结肠镜检后大肠癌(post-colonoscopy colorectal cancer, PCCRC)。
结肠镜检后大肠癌发病率(PCCRC率)是结肠镜检查质量的重要评价标准, 此指标较为良好地反映了结肠镜筛查大肠癌时的漏检情况。但目前国际上关于PCCRC率的计算方法并不一致, 既往报道有多种方法估计PCCRC率, 范围一般在2.1%~7.5%。
如何全面评价结肠镜检查的质量, 选择能良好反映结肠镜筛查漏诊情况的评价指标是结肠镜筛检大肠癌面临的重要挑战。建立易测量、有效且直观的评价指标, 确定恰当的国际通用计算方法, 对提高大肠癌检出准确性、改善大肠癌总体筛查效率、保障医疗水平具有重要意义。
比较几种PCCRC率计算方法的异同, 提出一种新的PCCRC率计算方法, 并利用英国国家医疗服务体系(National Health Service, NHS)中的国家癌症数据库(National Cancer Data Repository, NCDR)的病例数据比较各计算方法PCCRC率的异同。
• 研究条件:英国NHS的NCDR的回顾性病例
数据。
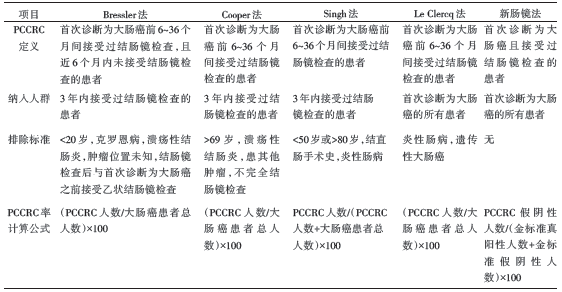
• 研究方法:以人群为基础的回顾性观察研究。采用5种不同方法计算PCCRC率, 包括Bressler法、Cooper法、Singh法、Le Clercq法和本研究提出的新肠镜法, 详细计算方法见表1。
| 表1 PCCRC 率不同计算方法比较 |
• 研究时间:2001-2010年。
• 研究对象:首次诊断为大肠癌并接受治疗的患者, ICD10编码为C18-20。
• 评价指标: PCCRC率。
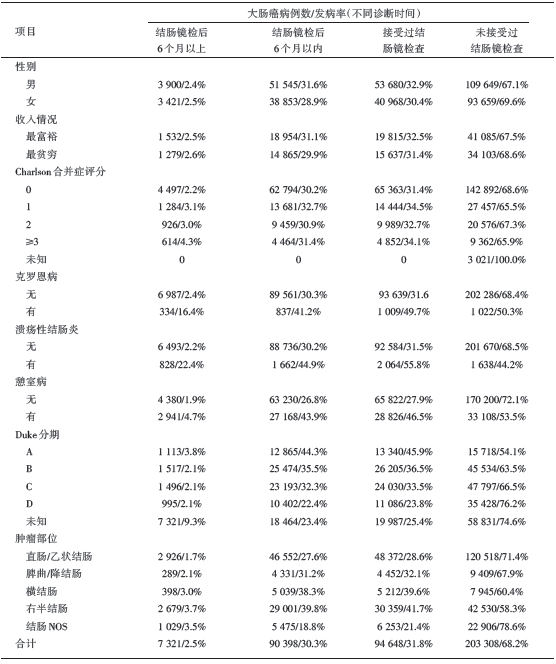
2001-2010年期间, NCDR数据库中共计纳入297 956例首次诊断为大肠癌的患者, 其中94 648例(31.7%)在诊断前3年内接受过结肠镜检查。90 398例大肠癌患者在诊断前6个月内接受过至少一次结肠镜检查, 7 321例大肠癌患者在诊断前6~36个月期间接受过结肠镜检查, 见表2。此数据用于比较目前已有的4种不同PCCRC率计算方法。此外, 2001-2007年间首次诊断为大肠癌患者的数据用于计算新肠镜法的PCCRC率。
| 表2 研究纳入人群基本特征 |
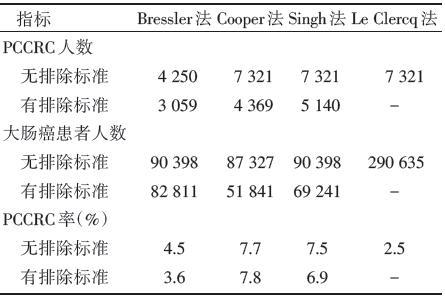
采用新肠镜法计算2001-2007年期间PCCRC率发现, NHS人群中PCCRC率(3年内接受过结肠镜检查, 无排除标准)从10.6%下降至7.3%, 3年内接受过结肠镜检查的总体 PCCRC率为8.6%。
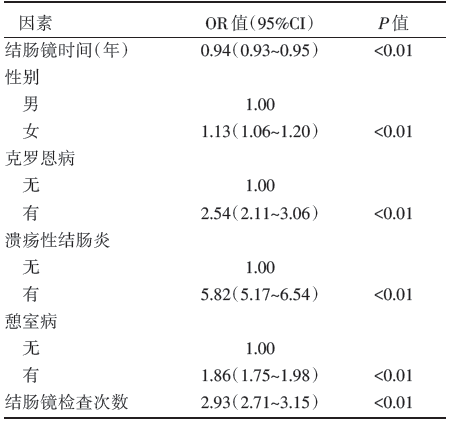
多因素分析3年内接受过结肠镜检查的PCCRC显示(表4), PCCRC率随着时间推移风险降低了6%[比值比(odds ratio, OR)= 0.94, 95%可信区间(confidence interval, CI)0.93~0.95, P< 0.01]。女性风险高于男性(OR=1.13, 95%CI 1.06~1.20, P< 0.01), 曾患克罗恩病(OR=2.54, 95%CI 2.11~3.06, P< 0.01)、溃疡性结肠炎(OR=5.82, 95%CI 5.17~6.54, P< 0.01)或憩室病(OR=1.86, 95%CI 1.75~1.98, P< 0.01)可能升高PCCRC风险。
| 表4 大肠癌诊断前3 年内PCCRC 相关因素分析 |
PCCRC率受计算方法影响, 结果差异较大, 可能低估真实PCCRC率。作为国际通用标准使用, PCCRC率应采用标准化、公认可靠的计算方法。
本研究提出一种基于结肠镜检查情况的PCCRC率新计算方法, 即新肠镜法, 在NHS人群中估计PCCRC率为8.6%, 且PCCRC率随着时间推移不断降低。
这是一篇2015年发表于Gut杂志的文章, 文章的主题是采用回顾性分析的方法来评价和比较PCCRC率的不同计算方法, 并提出一种新的PCCRC率计算方法。
近年来, 我国大肠癌发病率逐年升高, 大肠癌发病例数和病死例数已超美国, 发病平均年龄已趋向于发达国家。筛查是防治大肠癌的重要方式, 通过筛查可早期发现、早期治疗大肠癌癌前病变和大肠癌, 从而有效降低大肠癌的发病率和死亡率[1]。目前结肠镜在大肠癌筛查方法中仍占主导地位, 是大肠癌筛查的金标准, 结肠镜检查已成为对50岁以上人群筛查和预防大肠癌最有效的手段[2]。
尽管结肠镜筛查降低了大肠癌的发病率, 但是仍有一定比例的间歇期癌或结肠镜检查后新发或漏诊的结直肠癌, 这可能是由于结肠镜检时肿瘤不明显, 但其生长迅速, 或切除癌前病变不充分, 或内镜筛漏检等情况导致[3, 4]。间歇期结直肠癌, 即前后两次结肠镜检间被诊断的大肠癌, 研究发现超过一半的间歇期癌是来源于漏诊的腺瘤[5], 而非新发生。常规结肠镜检查中存在大肠息肉甚至是早期大肠癌的漏诊情况, 尤其是平坦凹陷病变和微小癌前病变[6], 但既往各研究报道结肠镜检后大肠癌发病率差异较大。国际上关于结肠镜预防大肠癌的效果的基本共识[7]认为结肠镜对近端结肠癌(脾曲为界)漏诊率较高[4, 8, 9, 10, 11]。因此, 通过控制间歇期结直肠癌漏诊率, 提高结肠镜检查质量, 能够有效减少结直肠癌发生。
一般来说, 结肠镜检查质量可由重要的临床结局反映。结肠镜检后大肠癌发病率(PCCRC率)是反映结肠镜检质量最直接和最重要的临床结局[12]。然而, 目前国际上并无一致通用的PCCRC率计算方式, 目前文献报道各研究间PCCRC率差异较大, 这促使我们更全面深入地去发现和认识结肠镜检查质量评价指标。本研究通过在同一人群采用不同PCCRC率计算方法, 进行结果比较, 发现不同计算方法是导致PCCRC率差异较大的重要因素, 此外, 计算时所采用的时间范围也对PCCRC率影响较大。既往国外有研究对6项有关结肠镜检查腺瘤漏诊率的研究进行荟萃分析[13], 本研究发现实际上由于各研究间PCCRC率计算方法不同, 同样一批人群中应用不同PCCRC率计算方法得到结果差异较大, 范围从2.5%到7.7%之间[10], 因此已发表的文献综述将不同研究结果直接进行合并做系统综述或Meta分析这种做法并不恰当。
目前文献报道PCCRC率有4种计算方法, 各有利弊。首先是Bressler法, 其PCCRC定义为发生在接受结肠镜检查后6~36个月内的新发大肠癌患者, 且最近6个月内未接受过结肠镜检查。Bressler法定义PCCRC患者必须通过其他途径诊断为大肠癌, 优势在于有效剔除了接受结肠镜检查后诊断为大肠癌的患者, 排除干扰。其次, Cooper法中PCCRC的定义为发生在接受结肠镜检查后6~36个月间的新发大肠癌, 无论诊断后大肠癌是否经过结肠镜再次确认。第三, Singh法的PCCRC的定义与Cooper法一致, 但Singh法不一样的地方在于更好地处理了患者有多次结肠镜检查的情况, 例如当患者接受过两次结肠镜检查, 一次在诊断前6个月内, 另一次在诊断前6~36个月间, 此时该患者即贡献了两次结肠镜检查:一次作为大肠癌患者(分母), 另一次作为PCCRC(分子)。第四, Le Clercq法的PCCRC的定义与Cooper法一致, 但Le Clercq法的分母是整个大肠癌患者人群, 而不仅仅是接受过结肠镜检查的人群。
最后, 本研究提出了一种新肠镜法计算PCCRC率。新肠镜法与前述4种计算方法最大的不同, 在于摒弃了过去大家都常规采用的将大肠癌患者作为分母的计算方法, 巧妙地采用了结肠镜检查情况作为分母。这种做法的好处在于采用结肠镜检查情况作为度量可以更准确地反映结肠镜检查的漏诊情况。既往提出的PCCRC率计算方法均基于人群中诊断为大肠癌患者人数, 将其作为分母。而新肠镜法创新性地提出基于结肠镜检查情况为基础的PCCRC率计算方法, 重点关注结肠镜检查情况, 而不是人群中大肠癌的发生情况。新肠镜法PCCRC率计算方法实际是计算与金标准相比较结肠镜筛查的假阴性率, 可以估计即将或3年内将患大肠癌的患者接受结肠镜检查后肿瘤漏检的概率。此外, 本研究还发现在NHS人群中PCCRC率随着时间风险降低, 女性风险高于男性, 曾患克罗恩病、溃疡性结肠炎或憩室病均可能升高PCCRC风险。
目前国外已经有相关的研究和大肠癌筛查指南, 而我国在这方面的研究还较少, 我们要根据中国人群的自身特点来选择适当的PCCRC率评价方法, 为我国大肠癌筛查指南的建立提供科学依据。
由于本研究是回顾性观察研究, 资料来源于NCDR(国家癌症数据库)的历史常规数据记录, 容易发生偏倚, 存在一定的局限性。但另一方面, 回顾性研究可以利用较低人力物力成本, 收集大样本的大肠癌病例资料和结肠镜检查资料, 提高统计学检验效能, 增强结果可信度。当然, PCCRC率新的计算方法仍会有新的缺陷出现, 还有许多尚未达成的共识, 期待新的证据和临床研究结果。但总的来说, 这是一篇不仅具有重要临床意义, 还具有重要公共卫生指导意义的好文章。
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|
| [8] |
|
| [9] |
|
| [10] |
|
| [11] |
|
| [12] |
|
| [13] |
|