作者简介:高雪梅,北京大学口腔医院正畸科主任医师、教授、博士研究生导师,北京大学医学部睡眠医学中心副主任,北京大学口腔医院教代会及工会副主席、睡眠呼吸障碍诊疗中心副主任。兼任中国睡眠研究会副理事长,睡眠呼吸障碍专委会副主任委员,中国医疗保健交流国际促进会睡眠分会副主任委员,中日医学科技交流协会口腔医学分会副主任委员,中国整形美容协会牙合颜面医疗美容分会第一届理事会副会长,中国医师协会睡眠医学专业委员会常委,中华口腔医学会口腔正畸专业委员会常委等。《中华口腔正畸学杂志》副主编,《健康世界》、《全科口腔医学杂志》、《世界睡眠医学杂志》常务编委,及《中国耳鼻咽喉头颈外科杂志》、《中华耳鼻咽喉头颈外科杂志》等多个学术杂志编委。
主要研究方向为口腔睡眠医学。主持国家自然科学基金课题3项, 以及首发基金、首都特色基金、教育部留学回国基金等项目。发表中英文文章70余篇, 参编参译专著10部, 获教育部科技进步二等奖、三等奖各1项, 中华医学科技二等奖1项, 持国家实用新型专利2项。
Bratton DJ, Gaisl T, Wons AM, et al. CPAP vs mandibular advancement devices and blood pressure in patients with obstructive sleep apnea: A systematic review and meta-analysis[J]. JAMA, 2015, 314 (21):2280-2293.
1a。
• 阻塞性睡眠呼吸暂停(obstructive sleep apnea, OSA)患者常表现为夜间睡眠时反复发作的上气道塌陷甚至完全闭合。由于夜间血氧饱和度降低及微觉醒等事件的发生, 患者常伴随血压水平升高, 进而增高了患心血管疾病的风险。
• 持续气道正压通气(continuous positive airway pressure, CPAP)可以有效改善OSA患者日间嗜睡等临床症状, 且Meta分析表明该治疗方法可降低患者血压水平约2 mmHg。然而不同随机对照试验中的试验水平如夜间戴用时间等与治疗效果缺乏一致性。
• 口腔矫治器(mandibular advancement devices, MAD)通过下颌前伸以打开上气道, 常作为不能耐受CPAP患者的替代疗法。目前, MAD对血压的作用效果尚不明确, 且缺乏MAD与CPAP两者在血压水平改善方面的对比研究。
比较CPAP、MAD及对照组(假治疗组或保守治疗组)对OSA患者的收缩压及舒张压的影响。
• 研究方法:Meta分析。
• 检索方法:在MEDLINE、EMBASE及Cochrane图书馆中检索建库至2015年8月的相关文献, 并手动搜索相关杂志、书籍、综述文献。
• 入选标准:随机对照试验, 对诊断为OSA的患者至少采用以下两种治疗方法:(1)CPAP, (2)MAD, (3)对照组, 如无效CPAP、无前伸MAD或保守治疗, 所有患者有基线及随访时的收缩压、舒张压等完整记录。
• 评价方法:由一位学者提取数据, 另一位学者复核。采用网状Meta分析的多元随机效应Meta回归来评估不同治疗方法的合并差异。Meta回归评估试验特征及CPAP与对照组的效果差异。
• 干预措施:CPAP, MAD, 对照组(如无效CPAP、无前伸MAD或保守治疗)。
• 评价指标:收缩压, 舒张压, CPAP夜间戴用时间。
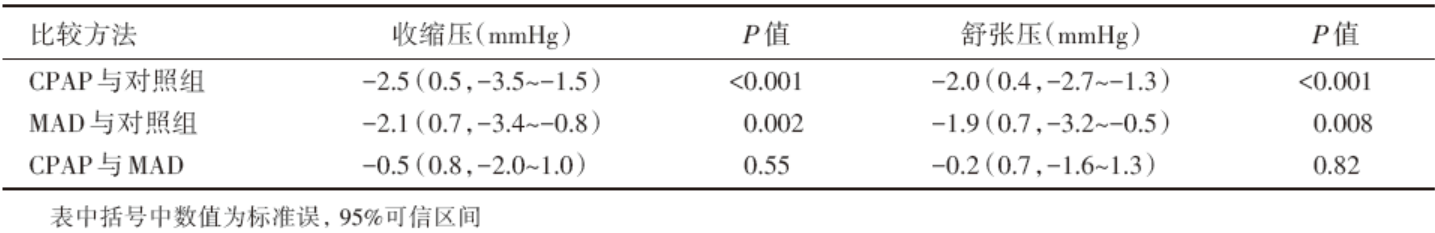
本研究共纳入了51篇文献(4 888位患者), 44篇以CPAP与对照组比较, 3篇以MAD与对照组比较, 1篇以CPAP与MAD比较, 以及3篇以CPAP、MAD、对照组相互比较。三组患者治疗后血压水平比较见表1。
CPAP平均使用时间每晚增加1小时, 收缩压额外下降1.5 mmHg(95%可信区间 0.8~2.3 mmHg, P< 0.001)且舒张压额外下降0.9 mmHg (95%可信区间0.3~1.4 mmHg, P=0.001)。
| 表1 患者经CPAP 及MAD 治疗后血压水平比较 |
OSA患者经CPAP及MAD治疗均可降低血压水平。网状Meta分析并没有发现与治疗方法相关的血压水平变化的统计学差异。
阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea and hypopnea syndrome, OSAHS)已被国内外学术界证实为高血压的独立危险因素。通过增加胸腔负压、促升交感神经活性、出现氧化应激反应等等, 种种因素导致血压上升。而这样的血压升高较难以传统降压药物获得有效控制, 而治疗睡眠呼吸暂停的疗法可以达到降压的目的。
MAD治疗被认为是轻中度OSAHS患者及良性鼾症患者的首选疗法, 并且是不能耐受CPAP的重度OSAHS患者的替代疗法[1, 2, 3, 4, 5, 6, 7]。MAD与CPAP同为保守疗法, 而CPAP是目前OSAHS患者使用最广、疗效最好的疗法, 因此经常被拿来进行比较。近年来, 两者在睡眠呼吸障碍指数(apnea hypopnea index, AHI/respiratory disturbance index, RDI)以及轻重程度, 最低血氧饱和度, 氧减指数(oxygen desaturation index, ODI), 微觉醒指数, 快动眼睡眠期比例, 睡眠效率(sleep efficiency), 嗜睡量表评分, 生活质量评分, 患者接受程度, 副作用等方面均进行过比较[2, 3, 7]。一般公认, CPAP对OSAHS更直接一些的症状例如AHI、ODI、最低血氧饱和度、睡眠效率等改善较好; 而MAD的舒适度高, 副作用小, 患者接受度好; 但在间接一些的生活质量评分、嗜睡量表评分、快速动眼睡眠比例改善方面, MAD和CPAP都不甚理想[2, 3, 7]。高血压是睡眠呼吸障碍疾患的主要症状之一, 所以无可避免地受到很多学者的关注和比较分析。
本文的特点是纳入研究一定有平行对照, 或者某一疗法与空白对照相比较, 或者两种疗法相比较, 而不是仅仅存在治疗前后的自身对照, 所以有一些著名的对OSAHS降压治疗的文献没有收录[4, 5, 7]。然而从结果来看, 这些文献剔除与否并没有影响结论, 并且在降压程度的数量级上也没有很大的差异。
截至目前, 基本结论均是肯定MAD和CPAP对高血压的控制有一定效果。对收缩压CPAP平均能降低2.5 mmHg, MAD平均能降低2.1 mmHg。对舒张压CPAP平均能降低2.0 mmHg, MAD平均能降低1.9 mmHg[1, 2, 3, 4]。CPAP和MAD独立存在降压效果是得到共识的[3]。至于两者之间的比较, 无论收缩压还是舒张压差异都没有统计学意义[3, 6, 7]。但是有关MAD与CPAP降压效果比较的研究, 数量少, 证据等级不高, 还有发展变化可能。
本文没有涉及血压峰值分布。OSAHS可以是高血压的独立危险因素, 并且存在独特的高血压表现, 由于晨压反常升高, 使得24小时动态血压监测的曲线为“ 非杓型” 或者“ 反杓型” 。故此是否特意选择晨压高于睡前压的OSAHS患者, 降压效果则可望有更好的提升, 这是一个很有意义的话题。如果不加区分笼统观察降压效果, 可能影响疗效水平的报道。在临床上, 很多患者在采用CPAP或MAD治疗后, 降压幅度一般都在5~10 mmHg[3-5], 这和Meta分析只能降压1~2 mmHg的结论似有不符。原发性高血压和OSAHS导致的高血压还存在重叠, 因此减药有时也意味着OSAHS治疗的降压作用。但是由于少有文献对此进行专门研究, 本文亦没有包括高血压曲线模式方面的研究, 显得略有欠缺。
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|