作者简介: 韩芳,北京大学人民医院主任医师、教授、博士研究生导师。北京大学睡眠研究中心主任。中国睡眠研究会理事长,亚洲睡眠学会副主席。中华医学会呼吸疾病分会睡眠学组副组长。《Sleep and Breathing》副主编,《中华医学杂志》、《中华结核和呼吸杂志》等杂志编委。在国内外学术期刊发表学术论文150余篇,其中SCI收录50篇。主要研究方向为睡眠呼吸障碍的发病机理及发作性睡病的易感遗传基因,研究工作得到科技部973计划、国际合作专项、国家自然科学基金国合重点项目、北京科技新星计划、教育部新世纪优秀人才计划及国家自然科学基金委中德中心的资助。2016年获全国优秀科技工作者称号。
Cowie MR, Woehrle H, Wegscheider K, et al.Adaptive servo-ventilation for central sleep apnea in systolic heart failure[J]. N Engl J Med, 2015, 373(12):1095-1105.
1a。
慢性心力衰竭指南推荐药物治疗, 但很多患者给予最佳药物治疗后仍有持续临床症状, 最终因渐进性心力衰竭而死亡。因此应探求更多可能的干预措施。慢性心力衰竭患者, 睡眠呼吸障碍(sleep-disordered breathing, SDB)的发生率高达50%~75%[1, 2], 且并发SDB使心力衰竭患者生存率下降, 因此治疗SDB可能会改善心力衰竭患者的预后[3]。合并的SDB有两大类:阻塞性睡眠呼吸暂停(obstructive sleep apnea, OSA)和中枢性睡眠呼吸暂停(central sleep apnea, CSA)。心力衰竭合并OSA使用持续气道正压通气(continuous positive airway pressure, CPAP)治疗已有高质量临床研究证据支持, 但心力衰竭最常见的SDB是CSA, 发生率达25%~40%[4]。唯一的随机对照研究提示CPAP治疗可以改善心力衰竭合并CSA患者的射血分数(ejection fraction, EF)及相关症状但并不改善临床预后, 其余均为小样本的对照研究, 主要发现氧疗、CPAP、双相气道正压(bilevel positive airway pressure, BiPAP)、适应性伺服通气治疗(adaptive servo-ventilation, ASV)在改善临床症状、呼吸形式和评价指标上的作用, 且多项研究均显示ASV的作用最突出[5, 6, 7, 8]。那么, ASV能否改善心力衰竭合并CSA患者的临床预后、降低发病率和死亡率仍是亟待解决的问题。
探讨ASV能否改变伴CSA慢性心力衰竭患者的主要终点事件的发生率。
• 研究条件: SERVE-HF研究, 全球多个国家的91个中心参加, 人群覆盖多个种族。
• 研究起止时间:2008年2月至2013年5月。
• 研究方法:多中心前瞻性随机对照试验。
• 研究对象:入选标准:(1)年龄≥ 22岁, (2)左心室射血分数≤ 45%, (3)纽约心脏协会(NYHA)分级为Ⅲ 或Ⅳ 级的心力衰竭患者或随机前24个月内至少有一次因心力衰竭而住院治疗的NYHA Ⅱ 级患者, (4)稳定药物治疗, (5)主要为CSA[呼吸暂停低通气指数(apnea hypopnea index, AHI)≥ 15次/h, 中枢事件(呼吸暂停或低通气)> 50%, 且中枢性事件AHI≥ 10次/h]。排除标准:(1)明确慢性阻塞性肺疾病患者, 左心室EF< 50%预计值, (2)白天静息状态氧饱和度≤ 90%, (3)当前使用气道正压通气治疗, (4)存在预期寿命< 1年的其他疾病, (5)6个月内接受心脏手术或经皮冠状动脉介入治疗、发生心肌梗塞或不稳定型心绞痛, (6)3个月内发生的短暂性脑缺血或卒中, (7)血液动力学显著异常的瓣膜性心脏病, (8)未治的不宁腿综合征, (9)妊娠, (10)存在AutoSet设备使用禁忌证。
• 干预措施:满足入组条件的患者被随机分为对照组(只接受最佳药物治疗)或积极治疗组(最佳药物治疗+ASV治疗), 两组比例为1∶ 1。ASV默认设置: 呼气压力5 cmH2O; 压力支持最低3 cmH2O, 最大10 cmH2O。 监测下手动增加呼气压力以控制OSA, 手动增加压力支持以控制CSA。推荐开始ASV治疗时使用全脸面罩。建议每晚使用ASV设备至少5小时, 每周7天。客观记录患者治疗的依从性。目标是在开始ASV治疗后14天内将AHI降低到< 10次/h。临床随访分别为基线时、2周后、3个月和12个月, 此后每12个月随访一次直至研究结束。
• 评价指标:主要终点定义为按时评估首次出现以下事件:(1)任何原因导致死亡; (2)实施救命性心血管干预措施:心脏移植、植入永久性心室辅助装置、心脏骤停复苏或适当的救命性电击(指因室性心律失常触发埋藏式心律转复除颤器进行电除颤或心律转复); (3)因心力衰竭恶化而产生计划外住院治疗。第一次要终点:心血管原因导致死亡而不是全因死亡, 其余同主要终点。第二次要终点:所有原因导致计划外住院治疗而不是心力衰竭, 其余同主要终点。其他次要终点包括任何原因死亡、心血管死亡、NYHA心功能分级改变, 6分钟步行距离改变、生活质量和嗜睡评估改变。
91个中心共入组1 325例患者, 对照组659例, ASV组666例。中位随访时间为31个月。ASV组中有82名受试者退出, 1名失访。对照组中有73名受试者退出, 8名失访。大于90%的受试者为男性, 平均年龄69岁, 69%心功能为NYHA Ⅲ 级。除ASV组抗心律失常药物使用率高外(P=0.005), 对照组和ASV组的基线特征无显著差异。敏感性分析显示, 这种基线差异对研究结果没有影响。
ASV组中60%的患者平均每晚使用时间≥ 3 h。在12个月时, AHI平均值为6.6次/h, 3%血氧饱和度降低指数(oxygen desaturation index, ODI)为8.6次/h。
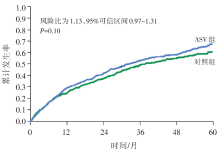
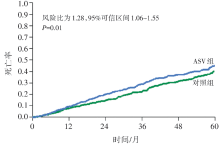
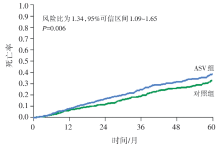
两组总体主要终点事件发生率没有显著性差异, 但是ASV组的全因死亡率和心血管死亡率明显高于对照组。
这项重要研究涉及伴CSA充血性心力衰竭(congestive heart failure, CHF)患者的治疗问题, 虽然以往的研究提示ASV能降低此类患者的AHI, 改善EF或生活质量[9, 10], 但到底ASV治疗能否改善患者预后仍是临床上的未解之谜。本研究属于高质量的临床研究, 为多中心随机对照研究, 证据水平高, 可信性强。评估了集合死亡、救命性心血管介入或因心力衰竭恶化导致计划外住院治疗组成的终点事件, 随访时间足够长, 能够观察到足够的终点事件。但最终结果出乎意料, 尽管ASV治疗组CSA控制理想, 但并未体现出心功能和生活质量的改善, 而且接受ASV治疗组患者的全因死亡率和心血管死亡率还高于对照组。结果显示ASV治疗不仅不能改善此类患者的预后, 还会增加患者的死亡风险。但本研究仍存两个未解决的问题, 即本试验研究人群主要是CSA占主导的非肥胖男性患者, 尚不知其他人群对ASV治疗的反应; 另外, 也不清楚这种治疗反应是否由于设备使用的特定算法引起的, 还是任何模式ASV均会产生这种结果。这些问题还需要进一步研究来确定。同时该研究也揭示完全依赖中间结果制定治疗决策是不可靠的。目前针对这个重要发现产生的原因提出了以下几种可能的解释, 但几种解释都不能尽如人意。
一种可能的解释是, 使用正压通气治疗会导致心输出量减少。特别是前负荷降低患者更容易受到胸内正压对静脉回流的影响。但之前的研究并没有表现出CPAP组患者死亡率增加[7], 且CANPAP研究还发现对CPAP治疗反应好的CSA, 心室射血分数增加, 不需心脏移植的生存率也增加, AHI降低的患者预后反而更好[8]。另一种可能的解释是, 陈-施呼吸是机体的一种适应性变化, 而不是应该纠正的病理过程[11]。也可能随机分配到ASV组的受试者病情比对照组更重, 基线情况显示ASV组患者使用抗心律失常药物更多。而且基线并未评估肺循环情况, 是否存在右心功能障碍、肺动脉高压等会对预后产生重大影响情况的可能。
另一个潜在的问题是机械通气与神经驱动和肌肉活动之间的关系。目前观察到机械通气使血二氧化碳降低可能导致呼吸抑制, 而这种呼吸抑制可能因为备用呼吸频率的存在而未表现出来。第二种为呼吸夹带, 即神经驱动吸气活动和机械通气耦合, 即机体神经驱动和机械输入相匹配, 可能是机体的适应性反应。研究显示, 清醒和睡眠机械通气期间均能发生夹带[12], 但ASV对呼吸肌通气运动输出的影响是未知的, 目前尚不清楚在ASV期间是否产生夹带或抑制。呼吸肌活动抑制可能对呼吸肌肌力产生长期损害, 导致白天通气受影响。
陈-施呼吸是中枢驱动振荡的结果, 自发呼吸时, 呼吸驱动和产生的潮气量匹配恰当, 出现渐强渐弱的呼吸形式。ASV通过提供合适的通气支持纠正潮气量变化, 使呼吸变得平稳, 此时中枢通气驱动与产生的潮气量不匹配, 机器输送的容量可能多于或少于内在通气驱动所给定的呼吸容量。这种神经机械解离是否会产生长期不利影响?CHF患者很大可能同时患有呼吸肌功能障碍, 因此确定这种模式对呼吸肌功能的影响有重要意义[13]。这些尚未解答的问题可能需要详细的生理学研究进一步确定。
当然, 目前的研究结果仅适用于存在EF值降低心力衰竭患者的ASV治疗, 不应推广到与CSA相关的其他病症, 也不应推广到CPAP、氧疗等其他治疗方式。因此, 目前关于CSA治疗的其他建议不需改变。事实上CPAP和ASV是两种截然不同的通气模式。与ASV不同, CPAP不提供压力支持。 CPAP可以通过增加肺容量和减少环路增益来减轻呼吸暂停后的过度通气[14]。且研究显示大多数CSA患者伴有OSA[15], CSA事件也存在上呼吸道狭窄或闭塞的证据[16]。因此, CPAP治疗仍然是一种治疗选择, 但目前尚缺乏CPAP治疗CSA长期有效的研究。氧疗可以降低外周化学感受器的敏感性, 减少控制器增益, 从稳定通气控制的机制上看仍不失是一种治疗选择[17]。
总之, 这项重要的研究结果显示, 对于EF值降低(< 45%)的心力衰竭患者不应再使用ASV治疗其导致的CSA。但也不能因噎废食, 其他治疗如CPAP、氧疗等措施仍可选择, 例如, 美国退伍军人医疗系统的指南中就建议此类患者停用ASV后还可以换用CPAP治疗。对于EF> 45%的患者, 如果存在其他适用ASV治疗的情况, 也应正确选择。如前所述, 本研究的纳入人群和所应用ASV的算法具有特殊性, 尚不能将研究结果扩展到所有的CHF 伴SDB 患者。目前, 针对这些设计缺陷的另一项多中心研究正在进行中, 中期安全性分析并未发现患者死亡风险增加, 对相关研究结果我们将持续关注。
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|
| [8] |
|
| [9] |
|
| [10] |
|
| [11] |
|
| [12] |
|
| [13] |
|
| [14] |
|
| [15] |
|
| [16] |
|
| [17] |
|