编者按: 疾病的正确诊断和合理治疗是患者和医务工作者共同的心愿。在广东省人民医院肿瘤中心,吴一龙教授指导临床医生应用循证医学理论进行肿瘤的多学科综合治疗,开展临床病例讨论。讨论会上各学科共同围绕一个病例或一个病种进行会诊,临床、病理、B超、放射影像等资料齐全,除相关科室提前准备的中心性发言外,到会人员各抒己见,气氛热烈。参会人员受益匪浅,提高了对疑难病例的诊治水平。为了将他们的诊治经验传播出去,让更多的临床医生获益,我刊开辟“循证病例讨论”栏目,希望广大医务工作者关注此栏目。
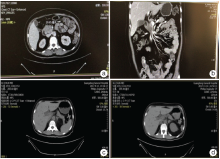
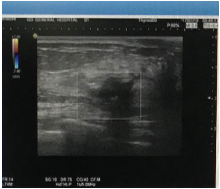
徐× × , 女性, 53 岁。因“ 发现血象异常1个月” 于2017-07-07 第一次入院。查体:T36.8℃, P86 次/分, R20 次/分, Bp144/80 mmHg, 体质量70 kg, PS 评分1 分。贫血貌, 余未见阳性体征。既往有糖尿病、高血压病史。无化学性、放射性物质接触史; 无肿瘤家族史。2017-07-07 全血常规:白细胞计数0.75× 109/L↓ 、血红蛋白浓度74 g/L↓ 、血小板计数140× 109/L、中性粒细胞计数0.21× 109/L↓ 。完善骨髓检查确诊为急性髓系白血病(acute myelocytic leukemia, AML)中危。2017-07-11 胸腹部增强CT提示:胰头部软组织肿块(30 mm× 29 mm)累及十二指肠壁和肠系膜上静脉, 考虑可能胰头癌, 见图1a和图1b。2017-07-19 B超提示左侧乳腺12点钟位置实质性病灶伴钙化(1.6 cm× 0.9 cm), 形态不规则, 边界不清, 呈“ 蟹足样” 改变, 后方回声衰减, 内部回声不均匀, 可见散在分布强回声光团, 可能乳腺癌, 见图2。 CA199为38.52 U/ml↑ 。肝肾功能、风湿免疫指标、凝血指标、尿常规、粪便常规、CA-125、CA15-3、CA72-4、肿瘤二项、甲状腺功能三项、感染指标未见明显异常。请普外科、介入科会诊, 考虑为胰头肿瘤, 但患者病变部位血管丰富, 组织疏松, 且急性白血病诊断明确未缓解, 穿刺风险高。与患者家属详细解释病情以及治疗风险等, 患者及家属不同意行PET/CT检查, 不同意穿刺等进一步明确胰腺、乳腺病灶的性质, 同意化疗治疗白血病。2017-07-22 予NA 方案(米托蒽醌针+阿糖胞苷针)化疗, 复查骨髓原始细胞仍然高(原始细胞94%), 白血病未缓解。2017-09-13 复查 CT提示胰头部病灶较前似稍缩小(30 mm× 20 mm), 见图1c, 考虑沟槽区胰腺炎与胰头癌, 建议相关检查鉴别。2017-09-16予以NAE方案(米托蒽醌针+阿糖胞苷针+依托泊苷针)化疗, 复查骨髓提示为部分缓解(原始细胞16%), 血象较前恢复。
2017-11-09患者因“ 急性髓系白血病伴胰腺、乳腺肿物4个月” 再次入院。患者一般情况可, 无发热、黄疸、腹痛等不适。查体:T36.4 ℃, P67 次/分, R20次/分, Bp142/72 mmHg, 体质量65 kg, PS评分1分。贫血貌, 全身皮肤黏膜未见黄染, 浅表淋巴结未触及肿大, 胸骨无压痛。心肺未见异常。腹软, 全腹无压痛, 肝脏增大, 剑突下约9 cm, 右锁骨中线下约5.5 cm, 表面光滑, 质软, 边缘光整, 脾脏肋下未触及。入院主要诊断:①急性髓系白血病(中危, 难治, 部分缓解), ②胰腺肿物(白血病髓外浸润?胰头癌?), ③乳腺肿物(白血病髓外浸润?乳腺癌?)。2017-11-14 复查CT(见图1d):胰头部病灶 29 mm× 20 mm, 较前(2017-09-13 CT图1c)相仿, 胆道系统受压扩张较前稍加重。2017-11-14 复查 B超提示左侧乳腺12点钟至1点钟位置实质性病灶(1.6 cm× 1.0 cm)伴粗大钙化, 建议进一步检查。2017-11-17 行左乳腺病灶穿刺, 病理未见明确恶性证据, 病理诊断为乳腺腺病。
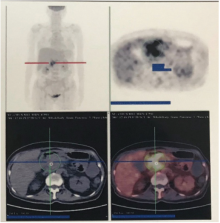
入院1 周后, 患者出现黄疸, 监测CA-125、CA199、胆红素进行性增高。2017-11-21, CA-125为36.9 U/ml↑ , CA199为626.4 U/ml↑ ; 2017-11-23 TBIL为217.2 μ mol/L, DBIL为119 μ mol/L, 考虑胰头肿物合并梗阻性黄疸。请相关科室会诊, 建议行内镜下经十二指肠乳头支架置入或经皮经肝穿刺胆管引流, 与患者及家属沟通病情后, 2017-11-27转普外科行内镜下经十二指肠乳头支架置入术; 造影见胆总管下段狭窄约4 cm, 胰管开口狭窄, 主胰管可见节段性狭窄、扩张; 胆总管下段置8F金属支架, 胆汁引流通畅, 术程顺利; 术后黄疸减轻, 监测胆红素进行性下降, CA-125、CA199 仍持续增高, 2017-11-30 CA-125为45.1 U/ml↑ , CA199为1 000.1 U/ml↑ 。2017-12-05 PET/CT(图3)示:胆总管-胰头-胃窦部-十二指肠球降部肿胀, 肝S3 结节, 胸骨柄骨质破坏, 葡萄糖代谢不同程度增高; 考虑恶性肿瘤病变, 血液系统恶性肿瘤以上部位浸润与胰腺癌伴转移鉴别, 建议组织学检查。左侧锁骨上、腹膜后及肝门部多发增大淋巴结, 部分糖代谢稍增高; 考虑良性增生性淋巴结可能性大, 不除外部分为早期转移淋巴结, 建议随访。左侧乳腺考虑良性病变。
目前诊断:①AML(中危, 难治, 部分缓解); ②胰头肿物并梗阻性黄疸, 十二指肠乳头支架置入术后; ③乳腺腺病(左侧)。
黄欣(血液科主治医师):汇报病史特点(略)。提出本病例的讨论要点为诊断与鉴别诊断:患者初诊时AML伴胰腺/乳腺肿物, 鉴别诊断考虑以下几种可能:(1)血液系统肿瘤:AML 胰腺/乳腺髓外浸润或AML 合并胰腺/乳腺淋巴瘤, (2)重复癌:AML 合并胰腺癌/乳腺癌, (3)实体肿瘤并骨髓转移。经骨髓等检查明确为AML, 可排除实体肿瘤并骨髓转移; 患者乳腺穿刺病理诊断为乳腺腺病, 排除乳腺癌; 目前胰腺肿物性质未明确, 下一步的诊疗计划是本次病例讨论的重点。
陆泽生(血液科副主任医师):该例患者鉴别诊断有如下考虑:(1)髓系肉瘤独立或与AML并发, 2.5%~8%的AML患者可同时合并。胰腺髓系肉瘤, 国外文献个案报道约20例, 其中3例同时合并AML/骨髓增生异常综合征, 血象正常或仅有白细胞轻度增高, 均以腹部症状起病(上腹痛、黄疸), CT检查发现胰腺肿块, 胰腺活检证实为髓系肉瘤, 后按照AML化疗, 肿物缩小[1, 2, 3, 4]。该例患者影像学支持胰腺髓系肉瘤, 骨髓流式细胞学检测到CD56分子阳性, 是AML髓外浸润的高危因素之一; 但CA199 增高不支持胰腺髓系肉瘤。(2)AML 同时合并淋巴瘤少见报道, 个案报道AML 合并皮下结节, 皮肤活检提示淋巴瘤(T细胞淋巴瘤1 例、弥漫大B细胞淋巴瘤1例), 但AML同时合并胰腺淋巴瘤尚未见报道; CA199增高、乳酸脱氢酶正常亦不支持胰腺淋巴瘤。(3)恶性血液肿瘤合并实体瘤也属重复癌的一种特殊情况[5, 6, 7, 8], 其发病率:国外Cuit等报道为0.5%, 国内报道0.1%左右。我院肿瘤中心近5 年急性髓系白血病合并实体瘤约1%(9/894), 多为治疗相关第二肿瘤, 未见 AML 合并胰腺癌; 但患者影像学表现、CA199 增高, 不能排除同时合并胰腺癌。
初诊时该例患者的治疗策略:治疗白血病, 争取获得缓解, 创造条件明确胰腺、乳腺肿物性质。依据是:(1)AML恶性程度高、侵袭性强, 如不治疗中位生存期3个月左右; 胰腺癌出现症状后中位生存期半年, 患者目前无腹痛、黄疸等症状, 未确诊状态下暂继续观察。(2)临床考虑髓外病灶与急性髓系白血病同源的可能性大。(3)患者及家属选择暂不同意胰腺、乳腺穿刺, 选择治疗白血病。患者白血病治疗后部分缓解, 血象较前恢复, 已行乳腺穿刺明确乳腺肿物性质。目前胰腺肿物压迫胆道系统出现梗阻性黄疸, 胰腺问题突出, 按照胰腺病变中国专家共识(2016 版), 必须获得病理诊断才能治疗; 针对白血病化疗后, 胰腺肿物曾缩小1 cm左右, 但近期出现进展压迫胆道系统, 说明胰腺肿物对白血病的化疗并不敏感; 下一步是否行胰腺穿刺明确病变性质, 但患者病变部位血管丰富, 组织疏松, 风险高。是否还有外科干预机会?是否可予介入治疗?
旁述[3]:神经细胞粘附分子表达(NCAM、CD56、Leu-19)和t(8; 21)为AML 髓外侵犯的高危因素。常见部位为骨、软骨、软组织、淋巴结、皮肤, 胰腺和乳腺也可侵犯。
马冬(肿瘤内科学教授):初诊时白血病未控制, 重度粒细胞缺乏状态下, 手术风险高; 胰腺癌患者外科手术做或不做, 其总生存时间都不超过1 年, 中位生存时间6~8 个月。没有胰腺病理结果的情况下, 无法提供化疗方案。胰腺癌的总体化疗敏感性不高, 该患者针对AML 化疗后, 胰腺肿物曾有缩小, 近期压迫胆道出现梗阻, 并不一定是肿瘤增大, 可能与水肿、炎症相关; 同时针对AML的化疗药如阿霉素、依托泊苷对胰腺癌有部分效果; 可继续使用对AML 治疗有效的化疗方案。吉西他滨对AML 和胰腺癌可能交叉有效, 但对胰腺癌的总体有效率不到15%。其他针对胰腺癌的治疗方法可考虑局部放疗、血管介入栓塞治疗。
李伟雄(放射治疗学教授):白血病髓外浸润和胰腺癌的局部放疗方案相似, 但细胞来源不同, 对放疗的敏感性不同, 白血病髓外浸润对放疗敏感性高, 胰腺癌对放疗的敏感性不高。
杨衿记(肺部肿瘤学教授):针对胰腺肿物, 可行NGS 泛肿瘤相关分子检测。K-RAS突变见于80%胰腺癌, 是胰腺癌的驱动基因; AML患者的K-RAS突变率低, 多为继发改变, 可作为两种疾病的鉴别点。在传统放化疗之外, 可考虑免疫治疗, 如CAR-T、PD-1/PD-L1单抗。
杜欣(血液肿瘤学教授):该例患者AML诊断明确, 2个疗程化疗后疗效评定为部分缓解, 检测AML相关的WT1融合基因表达明显下降, 针对AML化疗是有效的; 但胰腺病灶进展压迫胆道系统, 出现梗阻性黄疸, 髓外病灶是否与急性髓系白血病同源有待进一步明确。胰腺肿物是否一定是恶性?仅从影像学、肿瘤指标并不能确定, 建议行胰腺穿刺活检。在明确病理诊断前提下制定后续治疗方案。
吴一龙(肿瘤学教授):该例患者有三个肿瘤, 乳腺影像学描述符合癌的典型表现, 但病理不支持, 需要引起大家高度警惕, 单靠影像学是不能确定恶性肿瘤的; 胰头占位病变影像学的描述符合胰腺癌, 但压迫部位为胆总管下段, 不是胰腺癌常见的压迫部位(胆总管上段), 必须明确胰腺病灶的性质。肿瘤指标水平与病情进展无相关性, 肿瘤指标高并不一定是恶性肿瘤。从诊疗策略上, 该患者应优先明确胰腺肿物的性质。目前AML 已得到控制, 可争取时间行胰腺穿刺活检。
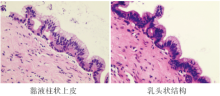
后记:2017-12-13行CT引导下胰腺肿物穿刺活检, 病理报告:送检物可见少许胰腺组织, 部分区域囊性扩张, 内衬单层黏液柱状上皮, 细胞轻度异型, 未见卵巢样间质。见图4。病理诊断:(胰腺)考虑为导管内乳头状黏液性肿瘤(IPMN)伴轻度异型增生。
吴一龙:胰腺穿刺病理中可见正常胰腺组织及病变组织, 穿刺是成功的, 病理学上目前无恶性病变证据。患者伴发胰腺、乳腺良性肿物, 目前胰腺肿物造成的梗阻已得到解除, 可动态观察。AML诊断明确, 可继续针对白血病治疗。
黄欣:患者于2017-12-20 行第三疗程化疗(NAE:米托蒽醌+阿糖胞苷+依托泊苷), 目前为化疗后骨髓抑制期, 患者一般情况可, 黄疸消退, 病情继续密切随访中。
经验总结:临床工作中, 需要慎重对待影像学诊断的恶性肿瘤及肿瘤标志物升高; 尽量创造条件取得病理组织学诊断。
旁述:导管内乳头状黏液性肿瘤(IPMN)属于胰腺外分泌部肿瘤, 定义为大体可见的导管内产黏液上皮性肿瘤, 主要发生在胰腺的主胰管及分支内。根据细胞及结构异型增生的最高程度, 非浸润性IPMN分为三类:轻度、中度及重度; 出现了浸润癌的成分, 则称为IPMN相关浸润性癌。
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|
| [8] |
|