| 杨宁,武警特色医学中心心脏中心高血压科主任,副主任医师,副教授,心血管内科博士,硕士研究生导师。 中国医师协会高血压专业委员会委员;中国医师协会高血压专业委员会青年委员会副主任委员;中华医学会心血管病学分会女性心脏健康学组委员;天津市医师协会高血压专业委员会委员、总干事;国家心血管病中心高血压专病医联体天津市中心秘书;全军心血管内科专业委员会青年委员;全军心血管内科专业委员会高血压与心衰学组委员;从事高血压及冠心病的基础与人群防治等研究工作,承担天津市科委慢病防治重大专项课题。 |
Magee LA, von Dadelszen P, Singer J, et al. The CHIPS randomized controlled trial (control of hypertension in pregnancy study):Is severe hypertension just an elevated blood pressure?[J]. Hypertension, 2016, 68(5): 1153-1159.
1b。
• 妊娠期高血压是孕妇最常见的妊娠期疾病之一, 大约有10%的孕妇患有妊娠期高血压, 其中1%的孕妇在妊娠前就患有高血压, 5%~6%的孕妇为无蛋白尿的妊娠期高血压, 2%的孕妇最终发展为子痫前期[1]。但无论是哪种妊娠期高血压, 都会增高母婴发生围产期并发症的风险。
• 妊娠期血压控制的目标一直是学界争论的焦点, 前期许多随机对照试验(randomized controlled trial, RCT)因为规模较小和质量较低, 得出的结论各不相同, 证据的力度也不足。在此背景下, 由加拿大英属哥伦比亚大学主持开展了CHIPS(Control of Hypertension In Pregnancy Study)研究, 将孕妇分为血压宽松控制和严格控制两组, 观察严格的血压控制能否够降低母婴围产期不良结局的发生率, 这也是迄今为止最大规模的妊高症RCT。
• CHIPS研究没有观察到确切的结果, 两组的主要和次要结局指标的差异都没有统计学意义。但是CHIPS研究也推翻了严格的血压控制有可能会导致胎盘灌注不足这一传统观点, 而且通过亚组分析发现, 严格的血压控制能够降低产妇严重高血压的发生率。
• CHIPS研究的发现引发了关于严重妊娠期高血压的争论, 严重妊娠期高血压与母婴不良结局关系到底有多紧密, 严重妊娠期高血压能不能够独立于子痫前期来影响母婴不良结局, 通过严格控制血压来减少严重妊娠期高血压是否能够给患者带来获益, 这些问题暂无证据来验证。
评价严重妊娠期高血压是否和母婴围产期不良结局有关, 是否独立于子痫前期这一危险因素。
• 研究条件:CHIPS临床研究, 由加拿大英属哥伦比亚大学主持, 加拿大、英国、美国、荷兰、巴西等16个国家95个中心参与。
• 研究起止时间:2009年4月至2014年2月Clinicaltrials上的登记数据。
• 研究方法:多中心、非盲、前瞻性RCT。
• 研究对象:孕周数(14+0)至(33+6)的孕妇。
• 入组标准:既往有非严重、无蛋白尿的高血压或妊娠期高血压的孕妇; 若未接受降压药治疗, 则舒张压范围在90~105 mmHg; 若接受降压药治疗, 舒张压要求为85~105 mmHg; 孕妇必须为存活的单胎妊娠, 孕周数(14+0)至(33+6)。
严重高血压定义为:收缩压≥ 160 mmHg或舒张压≥ 110 mmHg, 测量两次, 间隔15分钟。
• 排除标准:孕妇收缩压≥ 160 mmHg; 有蛋白尿(24 h尿蛋白≥ 0.3 g, 尿蛋白肌酐比≥ 263或者尿试纸结果≥ 2+); 妊娠14周之后曾服用血管紧张素转化酶抑制剂(angiotensin-converting-enzyme inhibitor, ACEI); 有任意一组试验禁忌, 如孕前糖尿病或肾病; 计划终止妊娠; 多胎妊娠、胎儿异常或染色体异常; 之前参加过CHIPS试验。
• 干预措施:经过初筛后, 总共纳入981名孕妇。收集的基线数据包括年龄、预产期、体质量指数、孕周、生育史、吸烟史、血压水平、降压药物、妊娠期糖尿病等情况。经过随机分组, 493名孕妇纳入宽松控制组, 488名孕妇纳入严格控制组。宽松控制组血压控制目标为舒张压低于100 mmHg, 严格控制组目标为舒张压低于85 mmHg, 舒张压组间差异计划为5 mmHg。降压药物选择上首选拉贝洛尔, 已经服用降压药物的孕妇可以继续使用当前的药物治疗, 但是不可以使用阿替洛尔、ACEI、血管紧张素受体阻滞剂和直接肾素抑制剂。
• 评价指标:主要复合结局为流产或新生儿出生28天内重症监护时间> 48 h, 次要结局为产妇死亡或产后6周内发生严重母体并发症。
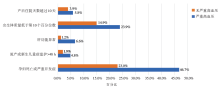
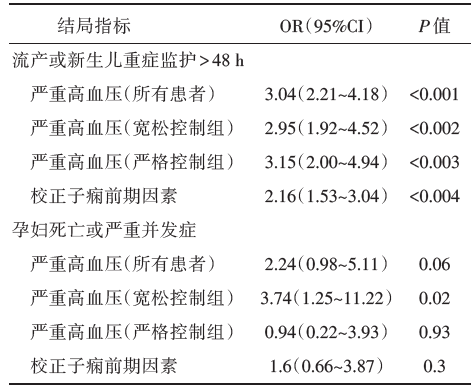
原始数据分析显示, 严重高血压的孕妇不良结局的发生率更高, 334名严重高血压孕妇中主要不良结局的发生率为46.7%, 而其他孕妇仅为23.0%。为排除合并子痫的干扰, 校正子痫因素后, 严重高血压对主要结局的比值比(odds ratio, OR)为2.16[95%可信区间(confidence interval, CI)1.53~3.04, P< 0.004]。这和原始数据显示的结果一致, 可以认为严重高血压是孕妇和新生儿不良结局的重要危险因素, 而且与是否合并子痫无关。
334名严重高血压孕妇中次要结局的发生率为4.8%, 而其他孕妇仅为1.9%。但是进一步分析后发现, 仅在血压宽松控制组的孕妇中, 严重高血压与次要结局密切相关, OR为3.74(95%CI 1.25~11.22, P=0.02)。而在其他情况下, 未发现有统计学意义的结果。
在肝功能异常、出生体质量低于第10个百分位数、住院天数超过10天这几项指标上, 严重高血压组也明显升高, 校正混杂因素后OR值仍有统计学意义。见图1 和表1。
| 表1 两组患者分组校正后的OR值比较 |
CHIPS研究数据的再次分析证明, 严重妊娠期高血压增加了母婴围产期不良结局, 包括产妇的严重并发症, 而且独立于子痫前期的发生。
在CHIPS试验开始前, 对于妊娠期高血压控制的研究因研究标准和条件的不统一、不规范, 导致得出的结果没有统一性和说服力[2, 3], 甚至部分研究认为严格的血压控制可能引起胎盘灌注不足, 导致低出生体质量和小于胎龄儿的风险增加[4, 5]。在此背景下, 加拿大英属哥伦比亚大学希望通过CHIPS研究充实妊娠期高血压降压目标的循证医学证据。但是该研究最终没有得出确切的结论, 结局指标的差异没有统计学意义, 妊娠期高血压的血压控制目标值依然没有定论。但是CHIPS研究仍然获得了大量准确、可靠的临床数据, 也证实了严格控制孕妇血压不会带来不良后果。
本项研究就是在此基础上进行的二次分析, 通过调整分组和观察指标的方法, 围绕严重妊娠期高血压分析发现, 严重妊娠期高血压即使没有进展至子痫仍然会增加母婴不良结局的发生率, 流产和新生儿重症监护的发生率和其他孕妇相比增加了23.7%, 而产妇死亡或产后6周内严重母体并发症的发生率也要高出2.9%。通过调整子痫等其他因素后, 严重妊娠期高血压依然增加了母婴不良结局的风险(OR=2.16, 95%CI 1.53~3.04, P< 0.004), 是独立存在的危险因素。这样的结果从侧面证明了严格控制妊娠期高血压, 减少严重妊娠期高血压的发生, 对母婴都是有很大的收益。2017年AHA/ACC成人高血压指南也引用了该项研究的结果, 但是对于治疗目标并未做很积极的推荐[6]。在2018年ESC发布的妊娠期心血管疾病管理指南详细阐述了这一重要结果, 虽然因为证据不充分, 没有推荐降压的目标值, 但是将启动药物治疗的血压阈值定在了收缩压≥ 150 mmHg或舒张压≥ 95 mmHg。而在有靶器官损害、曾经发生过妊娠期高血压等高危人群中, 更是推荐在收缩压> 140 mmHg或舒张压> 90 mmHg时就开始治疗[7]。
本研究虽然证实了严重妊娠期高血压与母婴围产期不良结局密切相关, 但是仍然无法为妊娠期血压控制策略提供充足的证据。在研究设计上属于事后分析, 整个研究在主要结局指标上没有取得结果, 使得研究仅能证明严重妊娠高血压的危害, 而控制血压能否带来获益, 该研究证据力度不足。而作为一个非盲法的研究, 医生对患者的管理所引起的偏倚无法避免, 进一步削弱了证据的力度。如果能进一步改进对照方法, 尽量去除人为因素影响, 在数据处理上, 除了关注结局事件的发生率外, 注意分析各因素的重叠、交互情况, 比如妊娠期高血压和子痫前期、子痫的关系, 可能会获得更多有价值的结论。而适当地增加人种、地区的覆盖率, 可以进一步提高研究的代表性。
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|